Остеомиелит позвоночника представляет собой инфекционно-воспалительное заболевание, поражающее костные структуры позвонков и межпозвоночные диски с последующим вовлечением окружающих мягких тканей. Патология сопровождается деструкцией костной ткани, формированием гнойных очагов и возможным развитием абсцессов, эпидурального флегмонозного процесса и компрессии спинного мозга.
Виды остеомиелита позвоночника
По происхождению остеомиелит позвоночника делится на гематогенный, посттравматический, ятрогенный и специфический:
- Гематогенный остеомиелит является наиболее частым состоянием и возникает при переносе из отдалённых очагов инфекции, таких как кожные фурункулы, инфекционный эндокардит или мочеполовые инфекции. В большинстве случаев поражаются грудной и поясничный отделы позвоночника.
- Посттравматический остеомиелит развивается после механических повреждений позвоночника, особенно при открытых переломах.
- Ятрогенный тип связан с инвазивными медицинскими процедурами — хирургическими вмешательствами, пункциями, эпидуральной катетеризацией, установкой спинальных конструкций.
- Специфический остеомиелит вызывается возбудителями, отличающимися от бактериальной флоры, чаще всего Mycobacterium tuberculosis (туберкулёзный спондилит), реже — бруцеллами или актиномицетами.
По локализации различают шейный, грудной, поясничный, крестцовый остеомиелит, а также мультисегментарные формы состояния. Чаще всего поражается поясничный отдел позвоночника, реже — грудной, крайне редко — шейный. При туберкулёзной этиологии возможен спондилит с поражением нескольких сегментов одновременно.
По клиническому течению выделяют острый, подострый и хронический остеомиелит:
- Острый остеомиелит сопровождается выраженной болевой симптоматикой, лихорадкой, нарушением опорной функции позвоночника, признаками интоксикации.
- Подострый тип характеризуется менее выраженными симптомами, возможной задержкой диагноза и медленным разрушением позвонков.
- Хронический остеомиелит проявляется длительным воспалением с прогрессирующей деформацией, формированием абсцессов, фиброзом, секвестрами и свищевыми ходами.
Причины
Основными причинами остеомиелита позвоночника являются бактериальные инфекции, чаще всего вызванные Staphylococcus aureus, реже — кишечной палочкой, стрептококками, микобактерией туберкулёза или грибковой флорой. Инфекция может распространяться гематогенным путём из первичного очага (фурункулы, абсцессы, пневмония, пиелонефрит, сепсис), реже — контактным путём после операций на позвоночнике или травм с повреждением костных структур.
Механизм развития включает проникновение возбудителя в костную ткань позвонка через кровоток или прямое инфицирование. В ответ на внедрение микроорганизмов возникает локальное воспаление, сопровождающееся активацией нейтрофилов, высвобождением медиаторов воспаления и последующим повреждением остеоцитов и костного матрикса. В условиях ограниченного кровоснабжения позвоночных тел воспалительный процесс быстро приводит к некрозу костных трабекул и образованию гнойных полостей. Инфекция может распространяться на межпозвоночные диски, вызывая дисцит, и на паравертебральные ткани с формированием абсцессов. При туберкулёзной этиологии процесс имеет более хронический характер, формируются холодные абсцессы и секвестры, что нередко приводит к деформациям позвоночника и компрессии спинного мозга.
Симптомы
Симптомы остеомиелита позвоночника зависят от стадии процесса, распространённости воспаления и возбудителя, но имеют ряд общих клинических признаков.
Ведущим проявлением является боль в позвоночнике, которая носит постоянный, нарастающий характер, усиливается при движении и пальпации поражённого отдела. Боль часто не купируется обычными анальгетиками и приводит к ограничению подвижности, вынужденному положению тела и выраженному снижению физической активности.
Характерны признаки интоксикации: повышение температуры тела до субфебрильных или фебрильных цифр, ознобы, потливость, слабость, быстрая утомляемость, снижение аппетита и похудание. В остром процессе симптомы развиваются быстро, в хроническом — постепенно, с периодами ремиссии и обострений.
При вовлечении паравертебральных мягких тканей могут появляться локальные инфильтраты и напряжение мышц спины, при распространении инфекции формируются абсцессы, что сопровождается выраженной болезненностью и иногда флюктуацией.
Неврологическая симптоматика развивается при компрессии спинного мозга или его корешков воспалительным инфильтратом или абсцессом. Она проявляется онемением, парестезиями, болями по ходу нервных стволов, слабостью в конечностях, нарушением походки, снижением рефлексов, а при тяжёлом течении — парезами или параличами. В поздних стадиях возможно нарушение функций тазовых органов — недержание или задержка мочи, кала.
У пациентов с туберкулёзным остеомиелитом симптомы развиваются медленно, преобладает хроническая боль, выраженная слабость и ночные поты, при этом часто выявляются холодные абсцессы и деформация позвоночника.
Диагностика
Первым этапом диагностики является сбор анамнеза с уточнением возможных источников инфекции (фурункулы, абсцессы, туберкулёз, операции на позвоночнике, травмы, хронические инфекции), а также оценка болевого синдрома, лихорадки и признаков интоксикации. Физикальное обследование выявляет локальную болезненность при пальпации, ограничение подвижности позвоночника, напряжение паравертебральных мышц, а при осложнённом течении — неврологические расстройства.
Лабораторная диагностика включает общий анализ крови (лейкоцитоз, сдвиг формулы влево, повышение СОЭ), биохимические маркёры воспаления (С-реактивный белок, прокальцитонин), посев крови на стерильность для выделения возбудителя и определения его чувствительности к антибиотикам.
Рентгенография позвоночника выявляет изменения на поздних стадиях — остеолиз, деструкцию тел позвонков, деформации. Исследование проводится в прямой и боковой проекциях в режиме обзорной рентгенографии с прицельной съёмкой подозреваемого сегмента позвоночника.
выявляет следующие анатомические признаки:
Гематогенный остеомиелит позвоночника:
- Снижение высоты межпозвоночного диска с нечёткими границами замыкательных пластинок соседних тел позвонков как ранний сигнал дисцита.
- Разрежение костной ткани тел позвонков в виде очагов остеолиза с размытыми краями, чаще симметрично относительно диска.
- Размытость или исчезновение замыкательных пластинок и субхондральной пластинки как прямой признак вовлечения межпозвоночного сочленения.
- Начальные признаки вертебрального коллапса — клиновидная деформация тел, особенно в поясничном и грудном отделах.
- Расширение паравертебральной мягкотканной тени с возможным уровнем газа при формировании абсцесса.
- Остеосклероз по периферии очага как реактивный ответ кости на воспаление.
Посттравматический остеомиелит позвоночника:
- Нарушение контуров тел позвонков в зоне предшествующего перелома с участками остеолиза по линии травматического повреждения.
- Секвестры в теле или дужках позвонков, имеющие плотную структуру и располагающиеся в центре остеолитических изменений.
- Неравномерная реконструкция костных фрагментов, отставание консолидации при наличии внешних стабилизаторов.
- Наличие периостальных наслоений вдоль дужек и остистых отростков как признак вторичной реакции.
- Расширение паравертебральной тени с возможной газовой прослойкой в зоне постоперационного вмешательства.
- Снижение высоты смежных дисков при вовлечении межпозвонкового сочленения в гнойный процесс.
Ятрогенный остеомиелит позвоночника:
- Деструктивные изменения вокруг установленных спинальных конструкций (винтов, пластин), включая зоны остеолиза по ходу имплантатов.
- Размытые участки деструкции с неравномерными краями в местах проведения хирургического вмешательства.
- Секвестры или остеосклеротические ободки в зоне воспаления как признаки хронической фазы.
- Смещение или деформация элементов металлоконструкции на фоне прогрессирующего разрушения тел позвонков.
- Расширение паравертебральной тени, соответствующее зоне послеоперационного инфицирования.
- Снижение плотности кости вблизи хирургического очага как сигнал остеонекроза.
Специфический остеомиелит (туберкулёзный спондилит):
- Множественные участки остеолиза в телах смежных позвонков, часто без выраженного склероза по краям.
- Разрушение передних отделов тел с постепенным снижением их высоты и формированием кифотической деформации.
- Сужение межпозвоночной щели вследствие распространения инфекции через диск.
- Паравертебральный абсцесс в виде равномерного расширения мягкотканной тени вдоль тела позвонков.
- Отсутствие секвестров на ранних стадиях, постепенное формирование при хронизации.
- Сглаженность контуров тел позвонков, особенно в грудном отделе, с частым формированием клиновидной деформации.
Острый остеомиелит:
- Очаговый остеолиз в теле позвонка с размытыми границами, неравномерная плотность костной ткани.
- Быстрое снижение высоты диска, вовлечение двух смежных тел позвонков.
- Появление реакции со стороны паравертебральных мягких тканей — их утолщение, инфильтрация.
- Отсутствие чёткой остеосклеротической границы вокруг очага.
- Снижение рентгеноконтрастности поражённого сегмента.
- Признаки нестабильности позвоночно-двигательного сегмента.
Подострый остеомиелит:
- Медленно прогрессирующее снижение высоты межпозвонкового диска.
- Частичный остеосклероз по краю зоны остеолиза в теле позвонка.
- Небольшие участки разрушения замыкательных пластинок.
- Умеренное увеличение мягкотканной тени рядом с поражённым сегментом.
- Отсутствие секвестров в большинстве случаев.
- Сохраняющаяся клиновидность тела позвонка при медленном развитии процесса.
Хронический остеомиелит:
- Выраженная деформация тел позвонков — укорочение, клиновидность, сглаженность контуров.
- Обширные зоны остеосклероза с наличием плотных секвестров в зоне разрушения.
- Свищевые ходы, проявляющиеся в виде каналов по направлению к поверхности или в мягкие ткани.
- Формирование костных мостов или сращения между позвонками (анкилоз) в исходе хронического воспаления.
- Сужение или исчезновение межпозвоночной щели, особенно при длительном процессе.
- Паравертебральные кальцификаты как остаточное проявление перенесённых абсцессов.
Рентгенографическое исследование позволяет детально визуализировать следующие диагностические параметры:
- Протяжённость и локализация деструктивного очага в пределах тела позвонка, включая вовлечение губчатого вещества и кортикальной оболочки.
- Изменения высоты межпозвоночного диска, позволяющие оценить вовлечённость дискового пространства в воспалительный процесс при спондилодисците.
- Характер и степень склерозирования прилегающих зон, отражающие фазу процесса — острое, подострое или хроническое течение.
- Степень деформации позвоночного сегмента и нарушение соотношения между телами соседних позвонков, включая формирование кифотической установки.
- Признаки секвестрации, включая визуализацию отторгнутых фрагментов кости и их топографическую взаимосвязь с очагом остеолиза.
Рентгенологическое обследование имеет ряд ограничений, и с его помощью не всегда удаётся точно визуализировать следующие аспекты:
- Ранние стадии воспаления, при которых деструктивные изменения ещё не приводят к различимым изменениям рентгеновской плотности.
- Инфильтрация костного мозга и паравертебральных тканей, остающаяся вне зоны визуализации при стандартной рентгенографии.
- Выраженность отёка, абсцедирование и компрессия эпидуральных структур, не оцениваются при отсутствии изменений в костной архитектуре.
- Ограниченность оценки заднего отдела тел позвонков и дужек, особенно в грудном отделе, из-за проекционного наложения и низкой контрастности.
- Присутствует лучевая нагрузка: при выполнении рентгенографии позвоночника в прямой и боковой проекциях с применением прицельной съёмки поражённого сегмента суммарная эффективная доза составляет от 0,6 до 1,4 мЗв.
Компьютерная томография позвоночника более информативна для оценки костных структур и наличия секвестров.
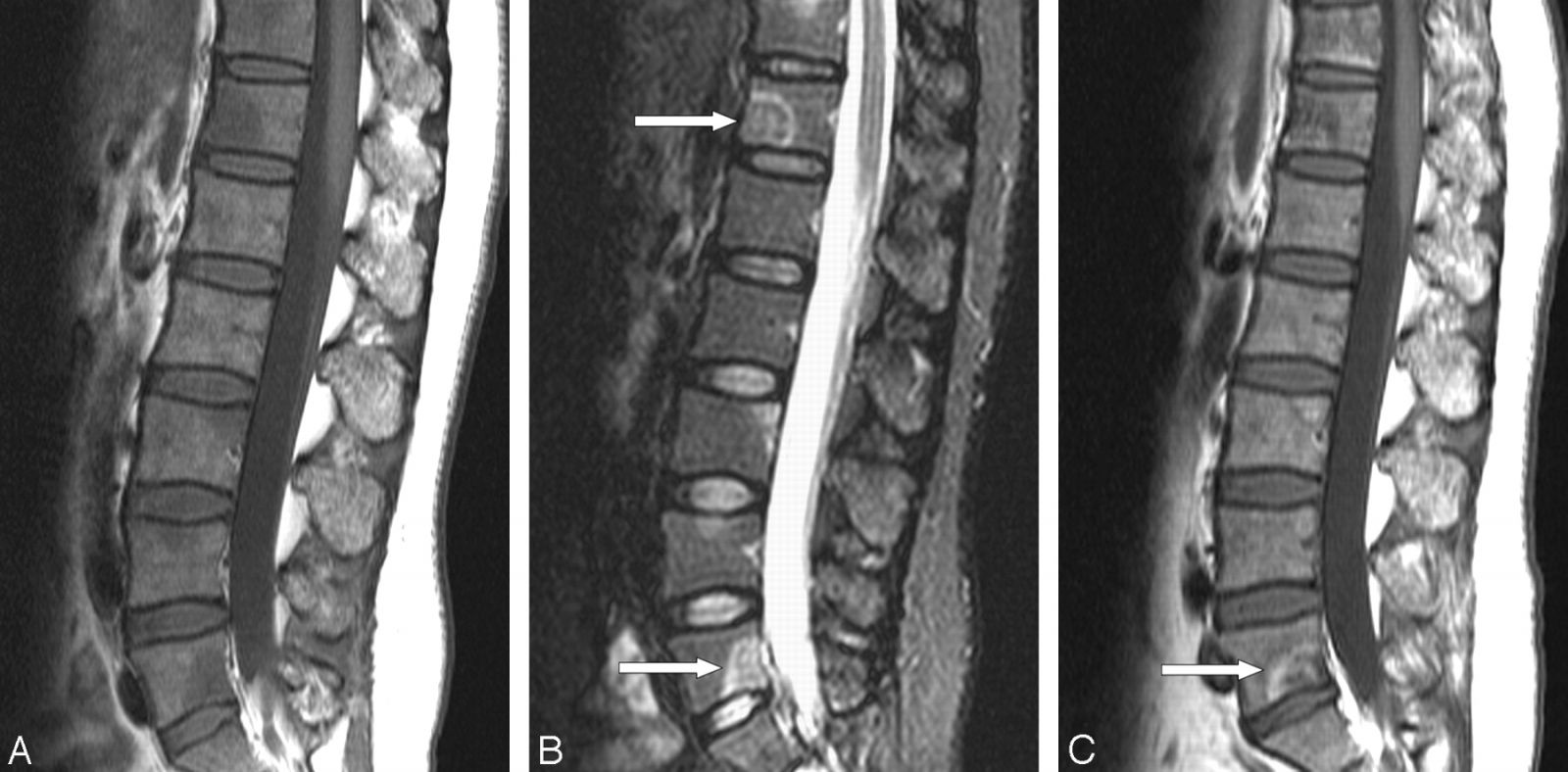 Магнитно-резонансная томография считается «золотым стандартом», позволяя выявить воспаление на ранних стадиях, оценить вовлечение дисков, паравертебральных тканей и спинного мозга.
Магнитно-резонансная томография считается «золотым стандартом», позволяя выявить воспаление на ранних стадиях, оценить вовлечение дисков, паравертебральных тканей и спинного мозга.
При подозрении на туберкулёз проводят специфические тесты (проба Манту, Диаскинтест, ПЦР). В сложных случаях выполняется биопсия костной ткани или пункция абсцесса для микробиологического и гистологического анализа.
Диагностикой и лечением остеомиелита позвоночника занимаются врачи-инфекционисты и нейрохирурги. В начальных стадиях при неосложнённом течении ведение пациента возможно у инфекциониста или ортопеда-травматолога. При наличии абсцессов, компрессии спинного мозга или выраженной деструкции позвонков требуется участие нейрохирурга или травматолога-ортопеда, специализирующегося на патологии позвоночника. В случаях туберкулёзного остеомиелита пациент наблюдается также у фтизиатра. В комплексной терапии участвуют врачи-рентгенологи для интерпретации данных МРТ/КТ и реабилитологи для восстановления функции после стабилизации процесса.
Современное лечение
Современные протоколы лечения остеомиелита позвоночника основаны на сочетании этиотропной антибактериальной терапии, санации очага инфекции и восстановлении стабильности позвоночника при необходимости. Тактика лечения зависит от возбудителя, стадии заболевания, наличия осложнений и общего состояния пациента.
Консервативное лечение является базовым для большинства случаев неосложнённого остеомиелита позвоночника. Оно включает длительную антибактериальную терапию с учётом чувствительности выделенного микроорганизма или эмпирически при отсутствии точных данных. Наиболее часто применяются бета-лактамные антибиотики, карбапенемы, линезолид, ванкомицин, фторхинолоны, иногда в комбинации для расширения спектра действия. Продолжительность терапии составляет не менее 6–8 недель, часто с началом внутривенного введения и последующим переходом на пероральный приём. При туберкулёзной этиологии проводится длительная специфическая противотуберкулёзная терапия по стандартным схемам с использованием изониазида, рифампицина, этамбутола и пиразинамида в течение 9–12 месяцев и более.
Симптоматическое лечение включает применение анальгетиков и нестероидных противовоспалительных средств для контроля боли и воспаления, а также иммобилизацию позвоночника с помощью ортезов или корсетов для уменьшения нагрузки на поражённый сегмент. При выраженной интоксикации и системной инфекции проводится дезинтоксикационная и поддерживающая терапия.
Хирургическое лечение показано при развитии осложнений — абсцессов, эпидуральных флегмон, компрессии спинного мозга, нестабильности позвоночника, секвестрации костной ткани или неэффективности консервативной терапии. Основные хирургические методы включают дренирование и санацию гнойных очагов, удаление некротизированных тканей, декомпрессию спинного мозга, стабилизацию позвоночника с помощью металлоконструкций или костной пластики. При туберкулёзном остеомиелите может потребоваться радикальное удаление поражённых позвонков с реконструкцией опорных структур.
После завершения острого этапа важна реабилитация, включающая дыхательную гимнастику, физиотерапию, лечебную физкультуру, постепенное восстановление физической активности под контролем специалистов. Ведущая роль в длительном наблюдении принадлежит инфекционисту, ортопеду или нейрохирургу в зависимости от этиологии и исхода процесса.
Прогноз зависит от своевременности диагностики и адекватности терапии: при раннем начале лечения возможно полное выздоровление с сохранением функций позвоночника, однако при запоздалом обращении высок риск хронического течения, деформации позвоночного столба и неврологических осложнений.
Список научной литературы:
-
Ардашев, И. П. Стафилококковый остеомиелит позвоночника как осложнение огнестрельного абдоминального ранения / И. П. Ардашев, А.В. Сталковский // Травматология, ортопедия и протезирование. 1989. - № 1. - С. 57-59.
-
Гематогенный остеомиелит шейного отдела позвоночника при ожоговой болезни / И.П. Ардашев и др. // Травматология, ортопедия и протезирование. 1986. - № 6. - С. 38-40.
-
Горячев, А.Н. Гематогенный остеомиелит позвоночника (клиника, диагностика, лечение) / А.Н. Горячев, Л.С. Попов, Ю.Т. Игнатьев // Актуальные вопросы травматологии и ортопедии. Екатеринбург, 1992. -С. 178-184.
-
Дорон, Е.Я. Острый остеомиелит позвоночника / Е.Я. Дорон // Наркомздрав СССР : Медгиз : Хирургия. 1939. - № 12. - С. 101-108.
-
Остеомиелит позвоночника / И. П. Ардашев и др. // Вестник травматологии и ортопедии им. Н.Н. Приорова. 2000. - № 3. - С. 70-75.
Остеомиелит шейки бедренной кости представляет собой инфекционно-воспалительное заболевание, при котором происходит деструкция костной ткани в области шейки бедра вследствие проникновения патогенных микроорганизмов.
Остеомиелит шейки бедренной кости представляет собой инфекционно-воспалительное заболевание, при котором происходит деструкция костной ткани в области шейки бедра вследствие проникновения патогенных микроорганизмов.
Спондилолиз позвоночника - это костный дефект или перелом в межсуставном отделе позвоночной дуги позвоночного столба. Спондилолиз вызывает боль. Спондилолиз может привести к небольшим стрессовым переломам или переломам, часто после повторяющихся травм во время занятий спортом.
Спондилолиз позвоночника - это костный дефект или перелом в межсуставном отделе позвоночной дуги позвоночного столба. Спондилолиз вызывает боль. Спондилолиз может привести к небольшим стрессовым переломам или переломам, часто после повторяющихся травм во время занятий спортом.
Что надо сделать для ранней диагностики стеноза позвоночника? Пациенту, в первую очередь, необходимо записаться на консультацию к неврологу, вертебрологу и сделать МРТ позвоночника. После первичного приема врач может назначить дополнительные обследования: КТ позвоночника.
Что надо сделать для ранней диагностики стеноза позвоночника? Пациенту, в первую очередь, необходимо записаться на консультацию к неврологу, вертебрологу и сделать МРТ позвоночника. После первичного приема врач может назначить дополнительные обследования: КТ позвоночника.
 Общегородской центр
Общегородской центр